Eve
Ultimo aggiornamento: 25/11/2024
Cos'è Eve?
Eve è un farmaco a base del principio attivo
Clormadinone + Etinilestradiolo, appartenente alla categoria degli
Contraccettivi ormonali sistemici e nello specifico
Associazioni fisse estro-progestiniche. E' commercializzato in Italia dall'azienda
Tetis Pharma S.r.l..
Eve può essere prescritto con Ricetta RR - medicinali soggetti a prescrizione medica.
Eve può essere prescritto con Ricetta RR - medicinali soggetti a prescrizione medica.
Confezioni
Eve 2 mg + 0,03 mg 1x21 compresse rivestite
Informazioni commerciali sulla prescrizione
Titolare: Sandoz S.p.A.
Concessionario: Tetis Pharma S.r.l.
Ricetta: RR - medicinali soggetti a prescrizione medica
Classe: C
Principio attivo: Clormadinone + Etinilestradiolo
Gruppo terapeutico: Contraccettivi ormonali sistemici
ATC: G03AA15 - Clormadinone ed etinilestradiolo
Forma farmaceutica: compresse rivestite
Concessionario: Tetis Pharma S.r.l.
Ricetta: RR - medicinali soggetti a prescrizione medica
Classe: C
Principio attivo: Clormadinone + Etinilestradiolo
Gruppo terapeutico: Contraccettivi ormonali sistemici
ATC: G03AA15 - Clormadinone ed etinilestradiolo
Forma farmaceutica: compresse rivestite
Se sei un professionista, potrai trovare le schede tecniche complete e molto altro nell'area riservata di Codifa.it
Indicazioni
Perché si usa Eve? A cosa serve?
Contraccettivo ormonale.
La decisione di prescrivere EVE deve prendere in considerazione i fattori di rischio attuali della singola donna, in particolare quelli relativi alle tromboembolie venose (TEV) e il confronto tra il rischio di TEV associato a EVE e quello associato ad altri COC (vedere paragrafi 4.3 e 4.4).
Posologia
Come usare Eve: Posologia
Posologia
Una compressa deve essere assunta ogni giorno alla stessa ora (preferibilmente alla sera) per 21 giorni consecutivi, seguiti da un intervallo di 7 giorni durante i quali non vengono assunte compresse; da due a quattro giorni dopo l'assunzione dell'ultima compressa inizia un'emorragia simile alla mestruazione. La somministrazione deve essere ripresa dopo i 7 giorni di sospensione, con una nuova confezione di EVE, che il sanguinamento sia terminato o meno.
Modo di somministrazione
Le compresse rivestite con film devono essere tolte dal blister, rispettando la posizione contrassegnata con il corrispondente giorno della settimana, e deglutite intere, se necessario con un po' d'acqua. Le compresse devono essere assunte quotidianamente seguendo la direzione della freccia.
Inizio della somministrazione delle compresse
Nessuna somministrazione di un altro contraccettivo ormonale (durante l'ultimo ciclo mestruale)
La prima compressa deve essere presa il primo giorno del ciclo naturale, cioè il primo giorno di sanguinamento della mestruazione successiva. Se la prima compressa viene presa il primo giorno di mestruazione, la contraccezione inizia a partire dal primo giorno di somministrazione e continua anche durante i 7 giorni di sospensione.
La prima compressa può anche essere assunta dal 2° al 5° giorno del periodo mestruale, che il sanguinamento sia terminato o meno. In questo caso sarà necessario adottare ulteriori misure contraccettive per i primi 7 giorni di somministrazione.
Se le mestruazioni sono iniziate da più di 5 giorni, è necessario attendere la successiva mestruazione prima di iniziare ad assumere EVE.
Passaggio da un altro contraccettivo ormonale a EVE
Passaggio da un altro contraccettivo ormonale combinato
La donna deve iniziare a prendere EVE il giorno successivo all'intervallo libero da compresse (o durante il quale si assumono compresse placebo) del precedente contraccettivo ormonale combinato.
Passaggio da un contraccettivo solo progestinico (“mini pillola”)
La prima compressa di EVE deve essere presa il giorno dopo la sospensione del contraccettivo progestinico. Nei primi sette giorni devono essere utilizzate ulteriori misure contraccettive meccaniche.
Passaggio da un contraccettivo ormonale iniettabile o da un impianto
La somministrazione di EVE può iniziare il giorno della rimozione dell'impianto o il giorno per il quale era prevista l'iniezione successiva. Per i primi 7 giorni devono essere prese ulteriori misure contraccettive di tipo meccanico.
Dopo un aborto spontaneo o un aborto nel primo trimestre
Dopo un aborto spontaneo o un aborto nel primo trimestre la somministrazione di EVE può essere iniziata immediatamente. In questo caso non è necessaria alcuna altra misura contraccettiva.
Dopo un parto, un aborto spontaneo o un aborto nel secondo trimestre
La somministrazione a donne che non allattano al seno può iniziare 21-28 giorni dopo il parto; in questo caso non è necessaria alcuna altra misura contraccettiva.
Se la somministrazione inizia oltre 28 giorni dopo il parto, per i primi 7 giorni di trattamento con EVE sarà necessario adottare ulteriori misure contraccettive di tipo meccanico.
Se la donna ha avuto nel frattempo un rapporto, prima di iniziare la terapia è necessario escludere una possibile gravidanza, oppure attendere il successivo periodo mestruale.
Allattamento (vedere paragrafo 4.6)
EVE non deve essere assunto dalle donne che allattano al seno.
Dopo l'interruzione di EVE
Dopo aver interrotto la terapia con EVE, il nuovo ciclo mestruale può ritardare di circa una settimana.
Assunzione irregolare
Se una donna ha dimenticato di assumere una compressa ma la prende entro 12 ore, non è necessario adottare alcuna ulteriore misura contraccettiva. Le successive compresse devono essere assunte come al solito.
Se sono passate più di 12 ore dalla dimenticanza, l'effetto contraccettivo può essere ridotto. La gestione delle compresse dimenticate può essere effettuata seguendo queste due regole fondamentali:
- l'assunzione delle compresse non deve mai essere interrotta per più di 7 giorni
- per ottenere un'adeguata soppressione dell'asse ipotalamico-pituitario-ovarico è necessaria un'assunzione ininterrotta della durata di 7 giorni.
L'ultima compressa dimenticata deve essere assunta immediatamente, anche se questo significa prendere due compresse contemporaneamente. Le compresse successive devono essere prese come al solito. Inoltre devono essere prese ulteriori misure contraccettive meccaniche, come il preservativo, per i 7 giorni successivi. Se le compresse sono state dimenticate nella settimana 1 del ciclo e il rapporto ha avuto luogo nei sette giorni precedenti la dimenticanza delle compresse (compreso l'intervallo libero da compresse), è necessario prendere in considerazione la possibilità di una gravidanza. Maggiore è il numero delle compresse dimenticate e quanto più la dimenticanza è prossima al normale intervallo libero da compresse, maggiore è il rischio di una gravidanza.
Se quella in uso contiene meno di 7 compresse, si deve iniziare la confezione successiva di EVE subito dopo aver terminato la precedente, cioè senza alcun intervallo. Il normale flusso da sospensione non si verificherà probabilmente fino al termine della seconda confezione; tuttavia durante l'assunzione delle compresse può spesso verificarsi sanguinamento intermestruale o “spotting”. Se al termine della seconda confezione non si verifica il flusso da sospensione, deve essere eseguito un test di gravidanza.
Istruzioni in caso di vomito o diarrea
Se il vomito si verifica entro 4 ore dall'assunzione della compressa, o se insorge diarrea in forma grave, l'assorbimento può essere incompleto e non viene pertanto assicurata un'adeguata contraccezione. In tal caso devono essere seguite le istruzioni del paragrafo “Somministrazione irregolare” (vedere sopra). L'assunzione di EVE deve essere continuata.
Come ritardare il flusso da sospensione
Per ritardare un ciclo la donna deve continuare con un altro blister di EVE senza rispettare l'intervallo libero da compresse. L'estensione può essere prolungata per tutto il tempo desiderato, fino alla fine della seconda confezione. Durante l'estensione la donna può avere sanguinamento intermestruale o spotting. La regolare assunzione di EVE va poi ripresa dopo il consueto intervallo di 7 giorni.
Per rinviare il ciclo a un altro giorno della settimana rispetto a quello al quale è abituata con lo schema attuale, alla donna può essere consigliato di abbreviare il successivo intervallo libero da compresse di un numero di giorni a piacere. Più breve è l'intervallo, maggiore è il rischio che non si verifichi flusso da sospensione e che la donna abbia sanguinamento intermestruale e spotting nel corso dell'assunzione della confezione successiva (proprio come quando ritarda un ciclo).
Controindicazioni
Quando non dev'essere usato Eve
I contraccettivi ormonali combinati (COC) non devono essere usati nelle seguenti condizioni. Inoltre EVE deve essere interrotto immediatamente nel caso uno di questi disturbi insorge durante la somministrazione:
- Perdita di controllo del diabete mellito
- Ipertensione non controllata o aumento significativo della pressione arteriosa (valori costantemente superiori a 140/90 mmHg)
- Presenza o rischio di tromboembolia venosa (TEV)
- Tromboembolia venosa – TEV in corso (con assunzione di anticoagulanti) o pregressa (ad es. trombosi venosa profonda [TVP] o embolia polmonare [EP])
- Predisposizione ereditaria o acquisita nota alla tromboembolia venosa, come resistenza alla proteina C attivata (incluso fattore V di Leiden), carenza di antitrombina III, carenza di proteina C, carenza di proteina S
- Intervento chirurgico maggiore con immobilizzazione prolungata (vedere paragrafo 4.4)
- Rischio elevato di tromboembolia venosa dovuto alla presenza di più fattori di rischio (vedere paragrafo 4.4)
- Presenza o rischio di tromboembolia arteriosa (TEA)
- Tromboembolia arteriosa – tromboembolia arteriosa in corso o pregressa (ad es. infarto miocardico) o condizioni prodromiche (ad es. angina pectoris)
- Malattia cerebrovascolare – ictus in corso o pregresso o condizioni prodromiche (ad es. attacco ischemico transitorio (transient ischaemic attack, TIA))
- Predisposizione ereditaria o acquisita nota alla tromboembolia arteriosa, come iperomocisteinemia e anticorpi antifosfolipidi (anticorpi anticardiolipina, lupus anticoagulante)
- Precedenti di emicrania con sintomi neurologici focali
- Rischio elevato di tromboembolia arteriosa dovuto alla presenza di più fattori di rischio (vedere paragrafo 4.4) o alla presenza di un fattore di rischio grave come:
- diabete mellito con sintomi vascolari
- ipertensione grave
- dislipoproteinemia grave
- Epatite, ittero, funzionalità epatica alterata, fino a quando i valori di funzionalità epatica sono tornati normali
- Prurito generalizzato, colestasi, specialmente durante una precedente gravidanza o una terapia estrogenica
- Sindrome di Dubin-Johnson, sindrome di Rotor, disturbi del flusso biliare
- Presenza o anamnesi di tumore epatico
- Dolore epigastrico grave, ingrossamento del fegato o sintomi di emorragia intraddominale (vedere paragrafo 4.8)
- Prima insorgenza o recidiva di porfiria (tutte e tre le forme, in particolare la porfiria acquisita)
- Presenza o anamnesi di tumori maligni ormone-sensibili, per esempio della mammella o dell'utero
- Meningioma o anamnesi di meningioma
- Pancreatite o anamnesi di pancreatite, se associata con ipertrigliceridemia grave
- Prima comparsa di emicrania o insorgenza di attacchi più frequenti di cefalea di intensità insolita
- Disturbi sensoriali a insorgenza acuta, per esempio disturbi della vista o dell'udito
- Disturbi motori (in particolare paresi)
- Aumento di frequenza delle crisi epilettiche
- Depressione grave
- Otosclerosi aggravatasi durante precedenti gravidanze
- Amenorrea dovuta a causa non accertata
- Iperplasia endometriale
- Sanguinamento genitale dovuto a causa non accertata
- Ipersensibilità al principio attivo o a uno qualsiasi dei componenti elencati al paragrafo 6.
La presenza di un fattore di rischio grave o di fattori di rischio multipli per trombosi venosa o arteriosa può costituire controindicazione (vedere paragrafo 4.4).
È controindicato l'uso concomitante di Eve con medicinali contenenti ombitasvir / paritaprevir / ritonavir e dasabuvir, medicinali contenenti glecaprevir/pibrentasvir o sofosbuvir/velpatasvir/voxilaprevir / (vedere paragrafo 4.5).
Avvertenze speciali e precauzioni di impiego
Cosa serve sapere prima di prendere Eve
Avvertenze
L'impiego dei contraccettivi ormonali combinati (COC) con il fumo di sigarette aumenta il rischio di gravi effetti indesiderati cardiovascolari. Il rischio aumenta con l'età e con il numero di sigarette ed è molto pronunciato nelle donne oltre i 35 anni di età. Le pazienti fumatrici oltre i 35 anni di età devono adottare altri metodi contraccettivi.
La somministrazione di COC è associata a un rischio aumentato di malattie gravi, quali infarto miocardico, tromboembolia, ictus o tumori epatici. Altri fattori di rischio come ipertensione, iperlipidemia, obesità e diabete aumentano distintamente il rischio di morbilità e di mortalità.
Nel caso in cui fosse presente una delle condizioni o uno dei fattori di rischio menzionati sotto, l'idoneità di EVE deve essere discussa con la donna.
In caso di peggioramento o di prima comparsa di uno qualsiasi di questi fattori di rischio o di queste condizioni, la donna deve rivolgersi al proprio medico per determinare se l'uso di EVE debba essere interrotto.
Rischio di tromboembolia venosa (TEV)
L'uso di qualsiasi contraccettivo ormonale combinato (COC) determina un aumento del rischio di tromboembolia venosa (TEV) rispetto al non uso. I prodotti che contengono levonorgestrel, norgestimato o noretisterone sono associati a un rischio inferiore di TEV. Altri COC contenenti clormadinone acetato/etinilestradiolo come EVE possono aumentare il rischio di TEV di 1.25 volte rispetto ai COC contenenti levonorgestrel. La decisione di usare un prodotto diverso da quelli associati a un rischio di TEV più basso deve essere presa solo dopo aver discusso con la donna per assicurarsi che essa comprenda il rischio di TEV associato ai COC, il modo in cui i suoi attuali fattori di rischio influenzano tale rischio e il fatto che il rischio che sviluppi una TEV è massimo nel primo anno di utilizzo. Vi sono anche alcune evidenze che il rischio aumenti quando l'assunzione di un COC viene ripresa dopo una pausa di 4 o più settimane.
Circa 2 donne su 10.000 che non usano un COC e che non sono in gravidanza svilupperanno una TEV in un periodo di un anno. In una singola donna, però, il rischio può essere molto superiore, a seconda dei suoi fattori di rischio sottostanti (vedere oltre).
Gli studi epidemiologici su donne che usano contraccettivi ormonali combinati a basse dosi (<50 μg di etinilestradiolo) hanno riscontrato che su 10.000 donne, tra 6 e 12 svilupperanno una TEV in un anno.
Si stima che su 10.000 donne che usano COC contenenti clormadinone acetato, circa 6-9 donne
svilupperanno una TEV in un anno. Questo dato va comparato con quello che su 10.000 donne
che usano COC contenenti levonorgestrel circa 61 svilupperanno una TEV in un anno.
Numero di TEV su 10.000 donne in un anno
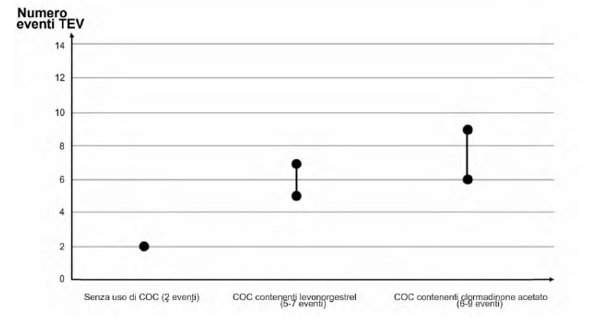
1Valore mediano dell'intervallo 5-7 per 10.000 donne/anno, basato su un rischio relativo di circa 2,3-3,6 dei COC contenenti levonorgestrel rispetto al non uso
Il numero di TEV all'anno con i COC a basse dosi è inferiore al numero previsto nelle donne in gravidanza o nel periodo post-parto.
La TEV può essere fatale nell'1-2% dei casi.
Molto raramente in donne che usano COC sono stati riportati casi di trombosi in altri vasi sanguigni, ad esempio vene e arterie epatiche, mesenteriche, renali o retiniche.
Fattori di rischio di TEV
Il rischio di complicanze tromboemboliche venose nelle donne che usano COC può aumentare sostanzialmente se sono presenti fattori di rischio aggiuntivi, specialmente se tali fattori di rischio sono più di uno (vedere la tabella).
EVE è controindicato se una donna presenta diversi fattori di rischio che aumentano il suo rischio di trombosi venosa (vedere paragrafo 4.3). Se una donna presenta più di un fattore di rischio, è possibile che l'aumento del rischio sia maggiore della somma dei singoli fattori; in questo caso deve essere considerato il suo rischio totale di TEV. Se si ritiene che il rapporto rischi-benefici sia negativo, non si deve prescrivere un COC (vedere paragrafo 4.3).
Tabella: Fattori di rischio di TEV
|
Fattori di rischio
|
Commento
|
|
Obesità (indice di massa corporea (IMC) superiore a 30 kg/m²)
|
Il rischio aumenta considerevolmente all'aumentare dell'IMC.
Particolarmente importante da considerare se sono presenti anche altri fattori di rischio.
|
|
Immobilizzazione prolungata, interventi chirurgici maggiori, interventi chirurgici di qualsiasi tipo a gambe e pelvi, interventi neurochirurgici o trauma maggiore
Nota: l'immobilizzazione temporanea, inclusi i viaggi in aereo di durata >4 ore, può anche essere un fattore di rischio di TEV, specialmente in donne con altri fattori di rischio
|
In queste situazioni è consigliabile interrompere l'uso del cerotto/della pillola/dell'anello (in caso di interventi elettivi almeno quattro settimane prima) e non riavviarlo fino a due settimane dopo la ripresa completa della mobilità. Per evitare gravidanze indesiderate si deve utilizzare un altro metodo contraccettivo.
Se EVE non è stato interrotto prima, deve essere preso in considerazione un trattamento antitrombotico.
|
|
Anamnesi familiare positiva (tromboembolia venosa in un fratello o un genitore, specialmente in età relativamente giovane, cioè prima dei 50 anni).
|
Se si sospetta una predisposizione ereditaria, la donna deve essere inviata a uno specialista per un parere prima di decidere l'assunzione di qualsiasi COC.
|
|
Altre condizioni mediche associate a TEV
|
Cancro, lupus eritematoso sistemico, sindrome emolitica uremica, malattie intestinali infiammatorie croniche (malattia di Crohn o colite ulcerosa) e anemia falciforme.
|
|
Età avanzata
|
In particolare al di sopra dei 35 anni
|
[1] Valore mediano dell'intervallo 5-7 per 10.000 donne/anno, basato su un rischio relativo di circa 2,3-3,6 dei COC contenenti levonorgestrel rispetto al non uso
Non vi è accordo sul possibile ruolo delle vene varicose e della tromboflebite superficiale nell'esordio e nella progressione della trombosi venosa.
Il maggior rischio di tromboembolia in gravidanza, in particolare nel periodo di 6 settimane del puerperio, deve essere preso in considerazione (per informazioni su “Gravidanza e allattamento” vedere paragrafo 4.6.)
Sintomi di TEV (trombosi venosa profonda ed embolia polmonare)
Nel caso si presentassero sintomi di questo tipo, le donne devono rivolgersi immediatamente a un medico e informarlo che stanno assumendo un COC.
I sintomi di trombosi venosa profonda (TVP) possono includere:
- gonfiore unilaterale della gamba e/o del piede o lungo una vena della gamba;
- dolore o sensibilità alla gamba che può essere avvertito solo in piedi o camminando;
- maggiore sensazione di calore nella gamba colpita; pelle della gamba arrossata o con colorazione anomala.
I sintomi di embolia polmonare (EP) possono includere:
- comparsa improvvisa e inspiegata di mancanza di respiro e di respirazione accelerata;
- tosse improvvisa che può essere associata a emottisi;
- dolore acuto al torace;
- stordimento grave o capogiri;
- battito cardiaco accelerato irregolare
Alcuni di questi sintomi (come “mancanza di respiro” e “tosse”) sono aspecifici e possono essere interpretati erroneamente come eventi più comuni o meno gravi (ad es. infezioni delle vie respiratorie).
Altri segni di occlusione vascolare possono includere: dolore improvviso, gonfiore o colorazione blu pallida di un'estremità.
Se l'occlusione ha luogo nell'occhio i sintomi possono variare da offuscamento indolore della vista fino a perdita della vista. Talvolta la perdita della vista avviene quasi immediatamente.
Rischio di tromboembolia arteriosa (TEA)
Studi epidemiologici hanno associato l'uso dei COC a un aumento del rischio di tromboembolie arteriose (infarto miocardico) o di incidenti cerebrovascolari (ad es. attacco ischemico transitorio, ictus). Gli eventi tromboembolici arteriosi possono essere fatali.
Fattori di rischio di TEA
Il rischio di complicanze tromboemboliche arteriose o di un incidente cerebrovascolare nelle donne che utilizzano COC aumenta in presenza di fattori di rischio (vedere la tabella). EVE è controindicato se una donna presenta un fattore di rischio grave o più fattori di rischio di TEA che aumentano il suo rischio di trombosi arteriosa (vedere paragrafo 4.3). Se una donna presenta più di un fattore di rischio, è possibile che l'aumento del rischio sia maggiore della somma dei singoli fattori; in questo caso deve essere considerato il suo rischio totale. Se si ritiene che il rapporto rischi-benefici sia negativo, non si deve prescrivere un COC (vedere paragrafo 4.3).
Tabella: Fattori di rischio di TEA
|
Fattori di rischio
|
Commento
|
|
Età avanzata
|
In particolare al di sopra dei 35 anni
|
|
Fumo
|
Alle donne deve essere consigliato di non fumare se desiderano usare un COC. Alle donne di età superiore a 35 anni che continuano a fumare deve essere vivamente consigliato l'uso di un metodo contraccettivo diverso.
|
|
Ipertensione
|
|
|
Obesità (indice di massa corporea (IMC) superiore a 30 kg/m2)
|
Il rischio aumenta considerevolmente all'aumentare dell'IMC.
Particolarmente importante nelle donne con altri fattori di rischio.
|
|
Anamnesi familiare positiva (tromboembolia arteriosa in un fratello o un genitore, specialmente in età relativamente giovane, cioè prima dei 50 anni).
|
Se si sospetta una predisposizione ereditaria, la donna deve essere inviata a uno specialista per un parere prima di decidere l'assunzione di qualsiasi COC.
|
|
Emicrania
|
Un aumento della frequenza o della gravità dell'emicrania durante l'uso di COC (che può essere prodromico di un evento cerebrovascolare) può rappresentare un motivo di interruzione immediata.
|
|
Altre condizioni mediche associate ad eventi vascolari avversi
|
Diabete mellito, iperomocisteinemia, valvulopatia e fibrillazione atriale, dislipoproteinemia e lupus eritematoso sistemico.
|
Sintomi di TEA
Nel caso si presentassero sintomi di questo tipo, le donne devono rivolgersi immediatamente a un operatore sanitario e informarlo che stanno assumendo un COC.
I sintomi di incidente cerebrovascolare possono includere:
- intorpidimento o debolezza improvvisa del viso, di un braccio o di una gamba, soprattutto su un lato del corpo;
- improvvisa difficoltà a camminare, capogiri, perdita dell'equilibrio o della coordinazione;
- improvvisa confusione, difficoltà di elocuzione o di comprensione;
- improvvisa difficoltà a vedere con uno o con entrambi gli occhi;
- improvvisa emicrania, grave o prolungata, senza causa nota;
- perdita di conoscenza o svenimento con o senza convulsioni.
Sintomi temporanei suggeriscono che si tratti di un attacco ischemico transitorio (TIA).
I sintomi di infarto miocardico (IM) possono includere:
- dolore, fastidio, pressione, pesantezza, sensazione di schiacciamento o di pienezza al torace, a un braccio o sotto lo sterno;
- fastidio che si irradia a schiena, mascella, gola, braccia, stomaco;
- sensazione di pienezza, indigestione o soffocamento;
- sudorazione, nausea, vomito o capogiri;
- estrema debolezza, ansia o mancanza di respiro;
- battiti cardiaci accelerati o irregolari.
Le donne che assumono COC devono essere informate affinché consultino il medico curante nel caso di eventuali sintomi di trombosi. Nel caso di trombosi sospetta o confermata EVE deve essere sospeso.
Tumori
Alcuni studi epidemiologici indicano che l'uso prolungato di contraccettivi ormonali costituisce un fattore di rischio per lo sviluppo di tumore cervicale nelle pazienti affette da papilloma virus umano (HPV). Tuttavia è ancora controverso il ruolo di altri fattori che possono aver influenzato questa scoperta (per esempio il numero di partner sessuali o l'uso di contraccettivi meccanici - vedere anche “Controlli medici”).
Una meta-analisi di 54 studi epidemiologici ha evidenziato un lieve incremento del rischio di tumore del seno (RR=1,24) nelle donne che utilizzano COC. Nel corso dei 10 anni successivi alla sospensione del trattamento questo aumento del rischio decresce gradualmente fino a tornare ai normali livelli correlati all'età. Poiché il tumore al seno è raro nelle donne sotto i 40 anni di età, il numero in eccesso di diagnosi osservato nelle pazienti che utilizzano o hanno utilizzato di recente un COC è limitato rispetto al rischio generale di tumore al seno.
In rari casi, nelle donne in corso di trattamento con contraccettivi ormonali sono stati riscontrati tumori epatici benigni e, ancora più raramente, maligni. In casi isolati questi tumori hanno causato emorragie intraddominali potenzialmente fatali. In caso di intenso dolore addominale che non regredisce spontaneamente, epatomegalia o segni di emorragia intraddominale, deve essere presa in considerazione la possibilità di tumore epatico ed EVE deve essere sospeso.
Meningioma:
È stata segnalata l'insorgenza di meningioma (singoli e multipli) in associazione con l'uso di clormadinone acetato , specialmente a dosi elevate e in caso di uso per un tempo prolungato (diversi anni). I pazienti devono essere monitorati per segni e sintomi di meningiomi in accordo con la pratica clinica. Se a un paziente viene diagnosticato un meningioma, qualsiasi trattamento contenente clormadinone acetato , deve essere interrotto, come misura precauzionale.
Vi sono alcune evidenze che il rischio di meningioma possa diminuire dopo l'interruzione del trattamento di clormadinone acetato.
Altre patologie
L'umore depresso e la depressione sono effetti indesiderati ben noti nell'uso di contraccettivi ormonali (vedere paragrafo 4.8). La depressione può essere grave ed è un fattore di rischio ben noto per il comportamento suicidario e il suicidio. Alle donne va consigliato di contattare il medico in caso di cambiamenti d'umore e sintomi depressivi, anche se insorti poco dopo l'inizio del trattamento.
In molte pazienti che assumono contraccettivi ormonali sono stati osservati modesti aumenti della pressione arteriosa, tuttavia un incremento clinicamente significativo è raro. La correlazione fra la somministrazione di contraccettivi ormonali e l'ipertensione clinicamente manifesta non è stata finora confermata. Se in corso di trattamento con EVE l'incremento della pressione arteriosa fosse clinicamente rilevante, il medico deve sospendere il medicinale e instaurare una terapia antipertensiva. La terapia con EVE può essere ripresa dopo che la terapia antipertensiva avrà riportato i valori pressori nella norma.
Nelle pazienti con un'anamnesi di herpes gestazionale può verificarsi una recidiva durante assunzione di COC. Nelle pazienti con ipertrigliceridemia o con anamnesi familiare di ipertrigliceridemia in corso di trattamento con COC aumenta il rischio di pancreatite. I disturbi epatici acuti o cronici possono richiedere l'interruzione del trattamento con COC fino a quando i valori di funzionalità epatica non si siano normalizzati. La recidiva di ittero colestatico che si sia manifestato per la prima volta in gravidanza o con uso precedente di ormoni sessuali richiede l'interruzione del trattamento con COC.
I contraccettivi ormonali combinati possono modificare la resistenza periferica all'insulina o la tolleranza al glucosio. Pertanto le pazienti diabetiche che utilizzano contraccettivi ormonali devono essere monitorate attentamente.
In casi non comuni può comparire cloasma, in particolare nelle donne con anamnesi di cloasma gravidico. Le pazienti con tendenza a sviluppare cloasma devono evitare l'esposizione al sole e ai raggi ultravioletti durante l'uso dei contraccettivi ormonali.
Estrogeni esogeni possono indurre o esacerbare i sintomi di angioedema ereditario e acquisto.
Le pazienti con rari problemi ereditari di intolleranza al galattosio, deficit totale di lattasi, o malassorbimento di glucosio-galattosio, non devono prendere questo medicinale.
Precauzioni
La somministrazione di estrogeni o di combinazioni estrogeno/progestogene può avere effetti negativi su alcune condizioni/patologie. Un'attenta supervisione medica è necessaria nei seguenti casi:
- epilessia
- sclerosi multipla
- tetania
- emicrania (vedere anche paragrafo 4.3)
- asma
- insufficienza cardiaca o renale
- corea minore
- diabete mellito (vedere anche paragrafo 4.3)
- malattie del fegato (vedere anche paragrafo 4.3)
- dislipoproteinemia (vedere anche paragrafo 4.3)
- malattie auto immuni (incluso lupus eritematoso sistemico)
- obesità
- ipertensione (vedere anche paragrafo 4.3)
- endometriosi
- varici
- flebite (vedere anche paragrafo 4.3)
- disturbi della coagulazione (vedere anche paragrafo 4.3)
- mastopatia
- miomi uterini
- herpes gestazionale
- depressione (vedere anche paragrafo 4.3)
- malattie infiammatorie intestinali croniche (morbo di Crohn, colite ulcerosa - vedere anche paragrafo 4.8).
Esami/visite mediche
Prima di iniziare o riprendere l'uso di EVE si deve raccogliere un'anamnesi completa (inclusa l'anamnesi familiare) e si deve escludere una gravidanza. Si deve misurare la pressione arteriosa ed eseguire un esame clinico, guidato dalle controindicazioni (vedere paragrafo 4.3) e dalle avvertenze (vedere paragrafo 4.4). È importante attirare l'attenzione della donna sulle informazioni relative alla trombosi venosa o arteriosa, incluso il rischio associato a EVE rispetto ad altri COC, i sintomi di TEV e TEA, i fattori di rischio noti e cosa fare in caso di sospetta trombosi.
La donna deve anche essere informata della necessità di leggere attentamente il foglio illustrativo e di seguirne i consigli. La frequenza e il tipo di esami devono basarsi sulle linee guida stabilite e devono adattarsi alla singola donna.
Le donne devono essere informate che i contraccettivi ormonali non proteggono dalle infezioni da HIV (AIDS) e da altre malattie sessualmente trasmesse.
Riduzione dell'efficacia
La dimenticanza di una compressa (vedere “Assunzione irregolare”), il vomito o i disturbi intestinali incluso diarrea, la somministrazione prolungata di alcuni farmaci (vedere paragrafo 4.5) o, molto raramente, i disturbi metabolici possono ridurre l'efficacia contraccettiva.
Alterazioni del ciclo
Emorragie intermestruali e spotting
Tutti i contraccettivi ormonali possono causare perdite ematiche irregolari (emorragie intermestruali/spotting), in particolare durante i primi cicli di somministrazione. Pertanto dopo un periodo di assestamento di circa tre cicli deve essere fatta una valutazione medica dell'irregolarità del ciclo. Se durante la somministrazione di EVE le emorragie intermestruali persistono o si verificano dopo precedenti cicli regolari, deve essere effettuato un controllo medico per escludere una gravidanza o una malattia organica. Dopo l'esclusione della gravidanza o di una malattia organica, la somministrazione di EVE può essere continuata oppure si può passare all'impiego di un altro medicinale.
L'emorragia intermestruale può essere indice di un'insufficiente efficacia contraccettiva (vedere “Assunzione irregolare”, “Istruzioni in caso di vomito o diarrea” e paragrafo 4.5).
Assenza di flusso mestruale
Dopo 21 giorni di assunzione si verifica di norma un sanguinamento da sospensione. Occasionalmente, e in particolare nei primi mesi di terapia, il flusso può non verificarsi; questo fenomeno non deve tuttavia essere interpretato come una ridotta efficacia contraccettiva. Se il flusso non si verifica dopo un ciclo di somministrazione in cui non è stata dimenticata alcuna compressa, non è stato prolungato l'intervallo di 7 giorni, non sono stati assunti in concomitanza altri farmaci e non si sono verificati episodi di vomito o diarrea, il concepimento è improbabile ed EVE può essere continuato. Se EVE non è stato assunto secondo le indicazioni prima della prima assenza di emorragia da sospensione o se l'emorragia da sospensione non si verifica per due cicli consecutivi, prima di continuare la somministrazione è necessario escludere una gravidanza.
I prodotti di erboristeria contenenti Erba di S. Giovanni (Hypericum perforatum) non devono essere usati in concomitanza con EVE (vedere paragrafo 4.5).
Interazioni con altri medicinali e altre forme di interazione
Quali farmaci o alimenti possono modificare l'effetto di Eve
Nota: al fine di identificare potenziali interazioni si devono consultare le informazioni sulla prescrizione di medicinali assunti in concomitanza.
Interazioni farmacocinetiche
Effetti di altri medicinali su etinilestradiolo 0.03 mg e clormadinone acetato 2 mg compresse rivestite con film
Possono verificarsi interazioni con medicinali che inducono gli enzimi microsomiali, che possono risultare in un aumento della clearance degli ormoni sessuali e che possono causare metrorragie da interruzione e/o l'insuccesso del contraccettivo orale.
Gestione
L'induzione enzimatica si osserva già dopo pochi giorni di trattamento. L'induzione enzimatica massima si osserva generalmente entro poche settimane. Dopo la sospensione della terapia l'induzione enzimatica può persistere per circa 4 settimane.
Trattamento a breve termine
Le donne trattate con medicinali che provocano l'induzione enzimatica devono adottare temporaneamente un metodo barriera o un altro metodo contraccettivo in aggiunta al contraccettivo orale combinato. Il metodo di barriera deve essere usato per tutta la durata della somministrazione del medicinale concomitante e nei 28 giorni successivi la sospensione del trattamento.
Se la terapia farmacologica prosegue anche dopo la fine delle compresse nella confezione del contraccettivo orale combinato, la successiva confezione del contraccettivo orale combinato deve essere iniziata subito senza il consueto intervallo libero da compressa.
Trattamento a lungo termine
Nelle donne in trattamento a lungo termine con principi attivi ad induzione enzimatica, si raccomanda di utilizzare un altro metodo contraccettivo non ormonale affidabile.
Le seguenti interazioni sono state riportate in letteratura.
Sostanze che aumentano la clearance dei contraccettivi orali combinati (diminuita efficacia dei contraccettivi orali combinati per effetto dell'induzione enzimatica), ad esempio:
Barbiturici, bosentan, carbamazepina, barbexaclone, fenitoina, primidone, modafinil, rifampicina e i medicinali per l'HIV ritonavir, nevirapina ed efavirenz e potenzialmente anche felbamato, griseofulvina, oxcarbazepina, topiramato e i prodotti contenenti il rimedio erboristico Erba di S. Giovanni (Hypericum perforatum).
I seguenti medicinali/principi attivi possono ridurre le concentrazioni sieriche di etinilestradiolo aumentando la motilità gastrointestinale o compromettendo l'assorbimento:
Metoclopramide, carbone attivo.
Sostanze con effetti variabili sulla clearance dei contraccettivi orali combinati:
Quando somministrate in associazione con i contraccettivi orali combinati, molte combinazioni di inibitori della proteasi di HIV e inibitori non nucleosidici della trascrittasi inversa, comprese le associazioni con inibitori dell'HCV, possono aumentare o diminuire la concentrazione plasmatica di estrogeni o progestinici. L'effetto netto di questi cambiamenti può essere clinicamente rilevante in alcuni casi.
Pertanto, si devono consultare le informazioni sulla prescrizione dei medicinali per HIV/HCV assunti in concomitanza per identificare potenziali interazioni ed eventuali raccomandazioni correlate. In caso di dubbio, le donne in trattamento con inibitori della proteasi o con inibitori non-nucleosidici della trascrittasi inversa devono adottare un metodo contraccettivo di barriera aggiuntivo.
I seguenti prodotti medicinali/sostanze attive possono aumentare la concentrazione plasmatica di etinilestradiolo:
- sostanze attive che inibiscono la solfatazione di etinilestradiolo nella parete intestinale (per esempio acido ascorbico o paracetamolo)
- atorvastatina (aumenta del 20% la AUC di etinilestradiolo)
- sostanze attive che inibiscono gli enzimi microsomiali epatici, come antimicotici a base di imidazolo (per esempio fluconazolo), indinavir o troleandomicina.
Effetti di Eve su altri medicinali
I contraccettivi orali possono influenzare il metabolismo di altri principi attivi. Di conseguenza, le concentrazioni plasmatiche e tissutali di questi possono aumentare o diminuire.
- Inibendo gli enzimi microsomiali epatici ed elevando di conseguenza la concentrazione plasmatica delle sostanze attive come diazepam (e altre benzodiazepine metabolizzate per idrossilazione), ciclosporina, teofillina e prednisolone
- Inducendo la glucuronidazione epatica e riducendo di conseguenza la concentrazione plasmatica, per esempio, di lamotrigina, clofibrato, paracetamolo, morfina e lorazepam.
Il fabbisogno di insulina o di antidiabetici orali può essere alterato a causa degli effetti sulla tolleranza al glucosio (vedere paragrafo 4.4).
Questo può verificarsi anche per medicinali assunti di recente.
Interazioni farmacodinamiche
Durante gli studi clinici con pazienti trattati per le infezioni da virus dell'epatite C (HCV) con medicinali contenenti ombitasvir / paritaprevir / ritonavir e dasabuvir con o senza ribavirina, si sono verificati in maniera significativa aumenti delle transaminasi (ALT) superiori a 5 volte il limite superiore della norma (ULN) più frequentemente nelle donne che utilizzano medicinali contenenti etinilestradiolo come contraccettivi ormonali combinati (COC). Inoltre, anche nei pazienti trattati con glecaprevir / pibrentasvir o sofosbuvir/velpatasvir/voxilaprevir, sono stati osservati aumenti delle ALT nelle donne che usavano farmaci contenenti etinilestradiolo come i contraccettivi ormonali combinati (COC) (vedere paragrafo 4.3 ).
Pertanto, gli utilizzatori di Eve devono passare a un metodo alternativo di contraccezione (ad esempio, contraccettivo a base di solo progestinico o metodi non ormonali) prima di iniziare la terapia con questo regime di associazione. Eve può essere ripreso 2 settimane dopo la conclusione del trattamento con questo regime di associazione.
Il riassunto delle caratteristiche del prodotto del farmaco prescritto deve essere verificato attentamente per eventuali interazioni con EVE.
Test di laboratorio
L'uso di steroidi contraccettivi può influenzare i risultati di alcuni esami di laboratorio, fra cui i parametri biochimici relativi alla funzione epatica, tiroidea, surrenalica e renale, i livelli plasmatici di proteine (di trasporto), quali ad esempio la globulina legante i corticosteroidi e le frazioni lipido/lipoproteiche, i parametri del metabolismo dei carboidrati ed i parametri della coagulazione e della fibrinolisi. Generalmente, le variazioni rimangono entro i valori normali di riferimento.
Interazioni riportate su letteratura scientifica internazionale
Prima di prendere "Eve" insieme ad altri farmaci come “Aprepitant Accord”, “Aprepitant Teva”, “Atanto”, “Atazanavir Krka”, “Atazanavir Mylan”, “Atazanavir Sandoz”, “Aurantin - Soluzione (uso Interno)”, “Braftovi”, “Carbamazepina EG”, “Carbamazepina Zentiva - Compressa A Rilascio Modificato”, “Dintoinale”, “Dotecine”, “Edeven C.M.”, “Emend”, “Essaven Gel”, “Evotaz”, “Fenitoina Hikma”, “Fenobarbitale Sodico Salf”, “Fosaprepitant Hikma”, “Fulcin”, “Gamibetal Complex”, “Gardenale”, “Ivemend”, “Liotontrauma”, “Luminale - Compressa”, “Maviret - Compresse Rivestite”, “Maviret - Granulato”, “Mycobutin”, “Mysoline”, “Nervaxon”, “Nevirapina Mylan”, “Nevirapina Teva Italia”, “Oxcarbazepina Tecnigen - Compresse Rivestite”, “Reparil”, “Reparilexin”, “Reyataz - Capsula”, “Rifadin”, “Rifater”, “Rifinah”, “Rifocin”, “Somatoline - Emulsione”, “Somatoline - Gel”, “Stadmycin”, “Targretin”, “Tegretol”, “Tolep”, “Veoza”, “Viramune”, “Vosevi”, “Zigabal - Compressa”, etc.., chiedi al tuo al tuo medico o farmacista di fiducia di verificare che sia sicuro e non dannoso per la tua salute ...
Fertilità, gravidanza e allattamento
Gravidanza
EVE non è indicato durante la gravidanza. Prima di iniziare la somministrazione del medicinale la gravidanza deve essere esclusa. Se durante la terapia con EVE si verifica una gravidanza, il prodotto medicinale deve essere interrotto immediatamente.
Il maggior rischio di tromboembolia nel periodo dopo il parto, deve essere preso in considerazione quando viene ripresa l'assunzione di EVE (vedere paragrafo 4.2 e 4.4).
Esaurienti studi epidemiologici non hanno evidenziato alcuna prova clinica di effetti teratogeni o fetotossici quando gli estrogeni sono stati accidentalmente assunti in gravidanza in combinazione con altri progestinici a dosaggi simili a quelli di EVE. Sebbene gli studi sugli animali abbiano mostrato prove di tossicità riproduttiva (vedere paragrafo 5.3), i dati clinici su oltre 330 gravidanze umane esposte non hanno evidenziato alcun effetto embriotossico di clormadinone acetato.
Allattamento
L'allattamento può essere influenzato dagli estrogeni, poiché questi possono influenzare la quantità e la composizione del latte materno. Piccole quantità di steroidi contraccettivi e/o dei loro metaboliti possono essere escreti nel latte materno e nuocere al bambino. EVE non deve pertanto essere usato durante l'allattamento.
Effetti sulla capacità di guidare veicoli e sull'uso di macchinari
I contraccettivi ormonali combinati non sono noti per esercitare effetti negativi sulla capacità di guidare o di usare macchinari.
Effetti indesiderati
Quali sono gli effetti collaterali di Eve
a) Studi clinici con EVE hanno dimostrato che gli effetti indesiderati più frequenti (>20%) sono emorragia intermestruale, spotting, cefalea e tensione mammaria. In genere l'irregolarità delle perdite diminuisce con il proseguimento della terapia con EVE.
b) In uno studio clinico condotto su 1629 pazienti, in seguito a somministrazione di EVE sono stati riportati i seguenti effetti indesiderati.
Le frequenze sono definite come segue:
molto comune: ≥1/10
comune: da ≥1/100 a <1/10
non comune: da ≥1/1000 a <1/100
rara: da ≥1/10.000 a <1/1000
molto rara: <1/10.000
non nota (la frequenza non può essere definita sulla base dei dati disponibili).
|
Frequenza delle reazioni avverse al farmaco/ classificazione per sistemi e organi (MedDra 17.1)
|
Molto comune (≥1/10)
|
Comune (≥1/100, <1/10)
|
Non comune (≥1/1000, <1/100)
|
Rara (≥1/10.000, <1/1000)
|
Molto rara (<1/10.000)
|
Non nota (la frequenza non può essere definita sulla base dei dati disponibili).
|
|
Infezioni e infestazioni
|
|
|
Candidiasi vaginale
|
Vulvovaginiti
|
|
|
|
Tumori benigni, maligni e non specificati (cisti e polipi compresi)
|
|
|
Fibroadenoma della mammella
|
|
|
|
|
Disturbi del sistema immunitario
|
|
|
Ipersensibilità al farmaco, comprese reazioni allergiche cutanee
|
|
|
Esacerbazione dei sintomi di angioedema ereditario e acquisito
|
|
Disturbi del metabolismo e della nutrizione
|
|
|
Alterazioni dei lipidi ematici, inclusa ipertrigliceridemia
|
Aumento dell'appetito
|
|
|
|
Disturbi psichiatrici
|
|
Umore depresso, nervosismo, irritabilità
|
Diminuzione della libido
|
|
|
|
|
Patologie del sistema nervoso
|
|
Capogiri, emicrania (e/o peggioramento della stessa)
|
|
|
|
|
|
Patologie dell'occhio
|
|
Disturbi visivi
|
|
Congiuntivite, intolleranza alle lenti a contatto
|
|
|
|
Patologie dell'orecchio e del labirinto
|
|
|
|
Improvvisa perdita dell'udito, tinnito
|
|
|
|
Patologie vascolari
|
|
|
|
Ipertensione, ipotensione, collasso cardiovascolare vene varicose, trombosi venosa, tromboembolia venosa (TEV), tromboembolia arteriosa* (TEA)
|
|
|
|
Patologie gastrointestinali
|
Nausea
|
Vomito
|
Dolore addominale, distensione addominale, diarrea
|
|
|
|
|
Patologie della cute e del tessuto sottocutaneo
|
|
Acne
|
Disturbi della pigmentazione, cloasma, alopecia, secchezza cutanea, iperidrosi
|
Orticaria, eczema, eritema, prurito, peggioramento della psoriasi, ipertricosi
|
Eritema nodoso
|
|
|
Patologie del sistema muscoloscheletrico e del tessuto connettivo
|
|
Sensazione di pesantezza
|
Mal di schiena, disturbi muscolari
|
|
|
|
|
Patologie dell'apparato riproduttivo e della mammella
|
Perdite vaginali, dismenorrea, amenorrea
|
Dolore nella parte bassa dell'addome
|
Galattorrea
|
Ingrossamento del seno, menorragia, sindrome premestruale
|
|
|
|
Patologie sistemiche e condizioni relative alla sede di somministrazione
|
|
Affaticamento, edema, aumento del peso
|
|
|
|
|
|
Esami diagnostici
|
|
Aumento della pressione sanguigna
|
|
|
|
|
*vedere paragrafo “Descrizione di alcune reazioni avverse”
In aggiunta, le seguenti reazioni avverse associate ai principi attivi, etinilestradiolo e clormadinone acetato sono state riportate nell'uso post-marketing: astenia e reazioni allergiche, incluso angioedema.
Descrizione di alcune reazioni avverse
Durante la somministrazione di contraccettivi ormonali combinati, compreso etinilestradiolo 0,03 mg e clormadinone acetato 2 mg, sono inoltre stati osservati i seguenti effetti indesiderati:
- Nelle donne che usano COC è stato osservato un maggior rischio di eventi trombotici e tromboembolici arteriosi e venosi, tra cui infarto miocardico, ictus, attacchi ischemici transitori, trombosi venosa ed embolia polmonare, e tale rischio è discusso più dettagliatamente nel paragrafo 4.4.
- in alcuni studi sulla somministrazione a lungo termine di COC è stato riportato un rischio aumentato di patologia delle vie biliari;
- in rari casi dopo la somministrazione di contraccettivi ormonali sono stati osservati tumori epatici benigni, e ancora più raramente maligni; in casi isolati tali tumori hanno causato un'emorragia intraddominale potenzialmente fatale (vedere paragrafo 4.4);
- peggioramento delle malattie infiammatorie croniche intestinali (morbo di Crohn, colite ulcerosa - vedere anche paragrafo 4.4).
Per altri effetti indesiderati gravi, quali carcinoma della cervice o della mammella, vedere paragrafo 4.4.
Interazioni
Sanguinamento eccessivo e/o fallimento contraccettivo possono essere il risultato di interazioni con altri medicinali (induttori enzimatici) con i contraccettivi orali (vedere paragrafo 4.5).
Segnalazione delle reazioni avverse sospette
La segnalazione delle reazioni avverse sospette che si verificano dopo l'autorizzazione del medicinale è importante, in quanto permette un monitoraggio continuo del rapporto beneficio/rischio del medicinale. Agli operatori sanitari è richiesto di segnalare qualsiasi reazione avversa sospetta tramite il sistema nazionale di segnalazione all'indirizzo https://www.aifa.gov.it/content/segnalazioni-reazioni-avverse.
Sovradosaggio
Cosa fare se avete preso una dose eccessiva di Eve
Non vi sono informazioni di gravi effetti tossici in caso di sovradosaggio. Si possono verificare i seguenti sintomi: nausea, vomito e un modesto sanguinamento vaginale, soprattutto nelle ragazze giovani. Non esiste alcun antidoto; i sintomi devono essere trattati sintomaticamente. In casi rari può essere necessario il controllo del bilancio idro-elettrolitico e della funzionalità epatica.
Scadenza
30 mesi.
Conservazione
Questo medicinale non richiede alcuna particolare condizione di conservazione.
Farmaci Equivalenti
I farmaci equivalenti di
Eve a base di
Clormadinone + Etinilestradiolo sono:
Belara, Lybella, Mytulip
Foglietto Illustrativo
Fonti Ufficiali
© 2022 EDRA S.p.A. - P.iva 08056040960
DPO - dpo@lswr.it